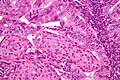
子宮內膜癌
| 子宮內膜癌 | |
|---|---|
 | |
| 子宮內膜癌發生的位置以及癌變後的進展。 | |
| 症狀 | 陰道出血、解尿疼痛、性交疼痛、骨盆痛[1] |
| 起病年齡 | 更年期之後[2] |
| 風險因素 | 肥胖症、雌激素過量、高血壓、糖尿病、家族病史[1][3] |
| 診斷方法 | Endometrial biopsy[1] |
| 治療 | 子宮切除術、放射線療法、化學療法、激素療法[4] |
| 預後 | 五年存活率 ~80%(美國)[5] |
| 盛行率 | 380萬人(2015年全球)[6] |
| 死亡數 | 89,900(2015年全球)[7] |
| 分類和外部資源 | |
| 醫學專科 | 腫瘤學、婦科學 |
| ICD-9-CM | 239.5 |
| OMIM | 608089 |
| DiseasesDB | 4252 |
| MedlinePlus | 000910 |
| eMedicine | 403578 |
子宮內膜癌(英語:endometrial cancer)是原發於子宮內膜的一組上皮性惡性腫瘤,以來源於子宮內膜腺體的腺癌最為常見[1]。其病因是由於細胞異常的生長,並且具備了能夠侵襲或擴散到身體其他部位的能力[8]。最常見的初始症狀為非經期陰道出血[1]。其他可能出現的症狀包括解尿疼痛、性交疼痛,或骨盆痛[1]。子宮內膜癌最常發生在更年期之後[2]。
子宮內膜癌屬於一種子宮體癌[9][10](cancer of the corpus uteri),兩者也常用作同義詞,用以相對於子宮頸癌,或是更簡化稱為子宮癌;事實上,子宮的癌症並不只有子宮內膜癌,其他的組織也有可能癌化,像是子宮頸癌、子宮肌層肉瘤、滋養細胞疾病[11]。組織病理學上最常見的子宮內膜癌屬於惡性子宮內膜上皮癌,其比例超過80%[3]。
約四成左右的子宮內膜癌與肥胖相關[3]。其他相關因子還包含過量雌激素暴露、高血壓和糖尿病[1]。根據文獻指出,單獨服用雌激素會增加罹病風險,但同時服用雌激素和黃體激素(一般常見於避孕藥中)卻會降低罹病風險[1][3]。約有2~5%的病人罹病因素和親代的遺傳基因相關[3]。一般診斷是透過子宮內膜刮除術,取得子宮內膜的活體組織進行診斷[1]。子宮頸抹片對於子宮內膜癌的診斷並沒有幫助[4]。因侵入性高,不建議對於無特殊罹患子宮內膜癌風險的一般大眾,進行例行性子宮內膜刮除篩檢[12]。
目前的治療以手術移除子宮為主。通常會一併進行雙側輸卵管及卵巢切除術(bilateral salpingo-oophorectomy,BSO),移除雙側輸卵管和卵巢[4]。對於較為嚴重的個案,放射治療、化療和賀爾蒙療法也需要列入考慮[4]。早期發現並接受治療的子宮內膜癌,未來預後會較好[4]。在美國,病患的五年存活率超過八成[5]。
2012年,約有320,000位女性罹患子宮內膜癌,並造成約76,000人的死亡[3]。子宮內膜癌是女性常見癌症中的第三名,僅次於卵巢癌和子宮頸癌[3]。子宮內膜癌在已開發中國家更為常見[3],也是已開發國家中,最常見的女性生殖系統癌症[4]。1980年代到2010年間,子宮內膜癌的發生率在許多國家中竄升[3]。目前認為這可能與逐漸增加的高齡人口與節節攀升的肥胖人口比例有關[13]。
分類
[編輯]惡性上皮細胞腫瘤
[編輯]惡性上皮細胞腫瘤即上皮癌(carcinoma),大多數子宮內膜癌是腺癌,指連結子宮內膜和子宮內膜腺體的上皮組織細胞病變而形成。在組織學上,有很多子宮內膜癌的子類,但主要歸類為兩種:I類和II類,取決於癌症的臨床特徵和發病機制[14]。
第一類(I類)子宮內膜癌通常病發於停經期前婦女,常病發於白人婦女,經常有子宮內膜過度增厚(子宮內膜增生)和分泌過高的雌性激素而不能和黃體酮保持平衡。I類子宮內膜癌通常是低度癌症,很少侵入到子宮壁(子宮肌層),而這種子宮內膜樣的類型有比較好的預後。[14]在子宮內膜癌中,癌症細胞的生長仍然和正常子宮內膜細胞生長模式相似。
第二類(II類)子宮內膜癌通常病發於老年、停經期後的婦女,常病發於非裔美國人,這類腫瘤和分泌過高的雌性激素無關。II類子宮內膜癌通常是高度癌症,並侵入到子宮壁(子宮肌層),包括子宮乳頭狀漿液性癌或子宮內膜透明細胞癌類型,其預後比較差[14]。
惡性結締細胞腫瘤
[編輯]和子宮內膜的腺癌不同,罕見的子宮內膜間質肉瘤(endometrial stromal sarcoma)是一類病發於子宮內膜的非腺結締組織的癌症。子宮肉瘤,正式名為苗勒管混合瘤,是一類罕見的子宮癌症,同時有腺部和肉瘤的癌症細胞顯現,這類癌症細胞的原發機制仍然不明[15]。
-
子宮肉瘤
-
一類子宮內膜癌侵入子宮肌
特徵及症狀
[編輯]- 絕經期後婦女出現無排卵性陰道出血。
- 非正常的子宮出血、月經紊亂。
- 40歲以上的絕經期婦女出現陰道出血,時期非常長、出血量很多,或者頻繁出血,可能會暗示癌前病變。
- 慢性出血導致的貧血,常發現於出現月經周期過長或出血頻繁的婦女。
- 輕微的腹部疼痛或骨盆痙攣[16]。
- 絕經期後婦女有白帶增多或無色陰道分泌物。
- 不明體重增加。
- 在下巴下方、頭後部或鎖骨上方的頸部有淋巴結腫大。
- 尿失禁。
高危因素
[編輯]- 高水平的雌激素,可能包括絕經後長期服用雌激素而無孕酮拮抗有關[17][18]。
- 子宮內膜增生有關[18]。
- 林奇症候群,是一種遺傳性結腸癌最常見形式,由MMR基因突變引起;亦導致子宮內膜癌[19]。
- 體質因素,包括有過度肥胖[18][20]、高血壓、糖尿病、未育婦女、不育症、早發月經初潮、無排卵周期婦女。
- 絕經後延,絕經後延的婦女患有子宮內膜癌的危險性增加4倍,此類患者絕經年齡通常比健康婦女平均晚6年[17]。
- 多囊卵巢症候群[21]
- 子宮內膜息肉或其他子宮內膜組織良性生長
- 三苯氧胺,長期服用會增加子宮內膜癌的風險[22]。
- 攝取過量動物脂肪[23]
- 盆腔放療
- 乳腺癌
- 卵巢癌
- 年齡超過35周歲
- 缺乏運動[24]
- 每日過量酒精攝取(潛在的高危因素)
診斷
[編輯]臨床評估
[編輯]無症狀的婦女在定期檢查中無法發現子宮內膜癌,而這種疾病在早期是高治癒的。在骨盆檢查中,子宮內膜會顯示正常,特別是在疾病早期。當疾病惡化後,子宮和附件組織的大小、形狀和一致性會產生變化。
- 子宮頸抹片檢查可能顯示細胞正常或細胞發生變異;子宮頸抹片檢查通常用於診斷宮頸癌而非子宮內膜癌。
- 正規的內膜活檢是一類傳統的診斷方式,可以對子宮內膜組織和子宮頸內組織進行檢查。
- 如果內膜活檢無法提供足夠的診斷信息和資料,醫師須採取刮宮術作為診斷癌症的方式;患者需要承擔部分刮宮會導致的子宮穿孔風險。
- 子宮鏡檢查能夠實現子宮腔的直接可視化,且可以用於檢測損傷或腫瘤的存在。它也可以幫助醫師在最小損害情況下獲取子宮內膜內層的細胞樣片(不像刮宮術那樣有損害性)。在診斷方面,刮宮術和子宮內膜活檢刮除術能夠達到60-70%的陽性預測值;但是子宮鏡檢查能夠達到90-95%的陽性預測值。
- 內膜活檢或細針吸取活檢可以協助診斷。
- 經陰道的超音波可以幫助絕經後出血婦女評估子宮內膜厚度,進而可以評估子宮內膜癌。
- 最近研究顯示,血清p53抗體的檢測可以用於識別高風險的子宮內膜癌[25],此外c2erbB22、CD44v6、雌激素受體和孕激素受體 (PR) 免疫組化檢測也可以用於診斷[26]。
病理學
[編輯]
組織學下的子宮內膜癌呈高度分化。最常見的是分化良好型子宮內膜樣腺癌,由大量、小型、密集分布的腺體組成,伴有不同程度的核異型、核分裂和成層;它常有子宮內膜增生的情況。通過透明基質入侵情況可以判定,弗蘭克腺癌(Frank adenocarcinoma)可能與典型增生不同。隨著癌症病情加重,癌症可能會滲入子宮肌層[15]。其他子類的子宮內膜癌很難發現,比如子宮乳頭狀漿液性癌和透明細胞癌。
其他評估
[編輯]被查出患有子宮內膜癌的患者可能會採取電腦斷層掃描去評估癌症的擴散情況。術前評估應當包括完整的病歷和身體檢查、盆腔檢查、肛門檢查(包括糞便檢查)、胸腔X光、全血計數、血象檢查、肝功能試驗。如果糞便檢查呈陽性、或者患者有病症,醫師會推薦進行結腸鏡檢查,因為致病原因可能是子宮內膜癌,也可能是結腸癌。此外,腫瘤標記物CA-125的檢測,也可以幫助醫師預測腫瘤惡化情況[27][28]。
分級
[編輯]根據2009年國際婦產科聯盟(International Federation of Gynecology and Obstetrics,該會英語簡寫為FIGO)的癌症分級系統顯示,子宮內膜癌的分級情況如下[29][30][31]:
| 分級 | 特徵 |
|---|---|
| IA | 腫瘤局限於子宮內膜 |
| IB | 腫瘤侵入不到1/2的子宮肌層 |
| IC | 腫瘤侵入超過1/2的子宮肌層 |
| IIA | 腫瘤侵入子宮頸內的腺體 |
| IIB | 腫瘤侵入子宮和宮頸間質 |
| IIIA | 腫瘤侵入卵膜或子宮附件 |
| IIIB | 腫瘤侵入陰道和/或子宮旁組織 |
| IIIC1 | 腫瘤侵入盆腔淋巴結 |
| IIIC2 | 腫瘤侵入腹主動脈旁淋巴結和/或骨盆淋巴結 |
| IVA | 腫瘤侵入膀胱黏膜和/或腸黏膜 |
| IVB | 腫瘤出現遠端入侵,包括腹部轉移和/或腹股溝淋巴結 |
治療
[編輯]首選的治療措施是手術[18]。手術措施應當包括腹膜液的細胞學抽樣、腹腔探查、可疑淋巴管的觸診和活檢、腹部全子宮切除術、雙側輸卵管-卵巢切除術[31][32]。此外,對於高危型腫瘤情況(比如病理學三期的漿液性或透明性腫瘤、腫瘤入侵超過一半以上的子宮肌層、或者侵入子宮頸或子宮附件情況),淋巴切除術或者盆腔、直腸旁淋巴結切除術有時也會被採用[33]。有時,會需要進行大網膜切除術[34]。
通常會推薦醫師採取剖腹子宮切除術超過經陰道子宮切除術,因為前者可以幫助手術醫師檢查和進行腹腔清洗,並檢查其他癌症症狀和情況[35]。
對於第I和第II期患者,醫院可能會採取手術結合放射療法,以減少腫瘤復發危險[36]。在一些病例中,對於第III期和第IV期的患者,醫師可能會考慮化學療法,通常採用的單獨化療或聯合化療方式包括有阿黴素、卡鉑、順鉑、5-氟脲嘧啶、阿黴素等[37]。採用孕素和抗雌激素的激素療法也被用於治療子宮內膜間質肉瘤。
一類名為赫塞汀的抗體藥物,通常用於治療乳腺癌(產生過量的HER2/neu蛋白),也可以治療一類過量產生HER2/neu蛋白的子宮乳頭狀漿液性癌II期患者[38];不過赫塞汀被證實有嚴重的心臟毒性,需要謹慎使用[22]。
預後
[編輯]存活率
[編輯]子宮內膜癌在合適治療後,五年存活率是80%[39]。超過75%的女性患者在腫瘤分期第1和2期中,有最好的預後[39][20]。以下是國際婦產科聯盟公布的五年存活率[40]:

| 腫瘤分級 | 五年存活率 |
|---|---|
| I-A | 90% |
| I-B | 88% |
| I-C | 75% |
| II | 69% |
| III-A | 58% |
| III-B | 50% |
| III-C | 47% |
| IV-A | 17% |
| IV-B | 15% |
復發率
[編輯]早期子宮內膜癌的復發率是3%至17%,取決於主要和輔助的治療方法[39]。大多數復發情況(70%)發生於最初的三年中[39]。
生活質量
[編輯]超過80%的子宮內膜癌治癒者平均都有2至3種合併症[20];數據顯示肥胖對子宮內膜癌治癒者有負面影響[20]。
子宮內膜癌治癒者採用超過其他人群更多的醫療檢查[39][41],它與對疾病復發的恐懼有關,數據顯示這種擔心在治癒後的十年中未曾減少[39]。
對子宮內膜癌治癒者的研究顯示出,治癒者滿意度(通過獲取關於疾病和治療的信息)可以提高了生活治療,並減輕抑鬱、消減焦慮[42]。通過治癒者接受信息的途徑(紙質或口頭)研究顯示,治癒者當接受到更多治療和疾病信息後,她們的滿意度越高[43]。美國醫學研究所和荷蘭健康委員會推薦採用「生存保健計劃」(Survivorship Care Plan),其包括患者接受治療措施總結,並還有後續檢查建議、後遺症的處理、及健康提高策略[44]。
流行病學
[編輯]在美國和一些西方國家,子宮內膜癌是婦科生殖道腫瘤中最常見的癌症[39][20]。每年,每10萬婦女中就有15-25位子宮內膜癌患者[39],它常見於55歲至65歲的婦女,很少有40歲以下的患者。從流行病學意義上,子宮內膜癌有兩類 I類發生於圍絕經期婦女伴發雌激素過多症;II類發生於子宮內膜萎縮患者[45]。
多媒體
[編輯]-
中度顯微鏡下的子宮內膜腺癌
-
高度顯微鏡下的子宮內膜腺癌
-
超高度顯微鏡下的子宮內膜腺癌
參考資料
[編輯]- ^ 1.0 1.1 1.2 1.3 1.4 1.5 1.6 1.7 1.8 General Information About Endometrial Cancer. National Cancer Institute. 2014-04-22 [2014-09-03]. (原始內容存檔於2014-09-03).
- ^ 2.0 2.1 Kong, A; Johnson, N; Kitchener, HC; Lawrie, TA. Adjuvant radiotherapy for stage I endometrial cancer.. The Cochrane database of systematic reviews. 2012-04-18, 4. PMC 4164955
 . PMID 22513918. doi:10.1002/14651858.CD003916.pub4.
. PMID 22513918. doi:10.1002/14651858.CD003916.pub4.
- ^ 3.0 3.1 3.2 3.3 3.4 3.5 3.6 3.7 3.8 International Agency for Research on Cancer. World Cancer Report 2014. World Health Organization. 2014. Chapter 5.12. ISBN 978-92-832-0429-9.
- ^ 4.0 4.1 4.2 4.3 4.4 4.5 Endometrial Cancer Treatment (PDQ®). National Cancer Institute. 2014-04-23 [2014-09-03]. (原始內容存檔於2014-09-03).
- ^ 5.0 5.1 SEER Stat Fact Sheets: Endometrial Cancer. National Cancer Institute. [2014-06-18]. (原始內容存檔於2014-07-06).
- ^ GBD 2015 Disease and Injury Incidence and Prevalence, Collaborators. Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015.. Lancet. 2016-10-08, 388 (10053): 1545–1602. PMC 5055577
 . PMID 27733282. doi:10.1016/S0140-6736(16)31678-6.
. PMID 27733282. doi:10.1016/S0140-6736(16)31678-6.
- ^ GBD 2015 Mortality and Causes of Death, Collaborators. Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980–2015: a systematic analysis for the Global Burden of Disease Study 2015.. Lancet. 2016-10-08, 388 (10053): 1459–1544. PMC 5388903
 . PMID 27733281. doi:10.1016/s0140-6736(16)31012-1.
. PMID 27733281. doi:10.1016/s0140-6736(16)31012-1.
- ^ Defining Cancer. National Cancer Institute. [2014-06-10]. (原始內容存檔於2014-06-25).
- ^ FIGO's updated Cancer Report 2018. Cancer of the corpus uteri. The International Federation of Gynecology and Obstetrics (FIGO).
- ^ Koskas M, Amant F, Mirza MR, Creutzberg CL. Cancer of the corpus uteri: 2021 update. Int J Gynaecol Obstet. 2021 Oct;155 Suppl 1(Suppl 1):45-60. doi: 10.1002/ijgo.13866. PMID 34669196; PMCID: PMC9297903.
- ^ What You Need To Know: Endometrial Cancer. NCI. National Cancer Institute. [2014-08-06]. (原始內容存檔於2014-08-08).
- ^ Hoffman, BL; Schorge, JO; Schaffer, JI; Halvorson, LM; Bradshaw, KD; Cunningham, FG (編). Endometrial Cancer. Williams Gynecology 2nd. McGraw-Hill. 2012: 823 [2014-01-04]. ISBN 978-0-07-171672-7. (原始內容存檔於2014-01-04).
- ^ Hoffman, BL; Schorge, JO; Schaffer, JI; Halvorson, LM; Bradshaw, KD; Cunningham, FG (編). Endometrial Cancer. Williams Gynecology 2nd. McGraw-Hill. 2012: 817 [2014-01-04]. ISBN 978-0-07-171672-7. (原始內容存檔於2014-01-04).
- ^ 14.0 14.1 14.2 Hoffman, Barbara L. Williams Gynecology: Chapter 33, Endometrial Cancer 2nd. New York: McGraw-Hill Medical. 2012 [2014-01-04]. ISBN 978-0071716727. (原始內容存檔於2014-01-04).
- ^ 15.0 15.1 Richard Cote, Saul Suster, Lawrence Weiss, Noel Weidner (Editor). Modern Surgical Pathology (2 Volume Set). London: W B Saunders. 2002. ISBN 0-7216-7253-1.
- ^ 彭萍; 沈鏗, 郎景和, 黃惠芳, 吳鳴, 崔全才, 姜玉新. [1.pdf 子宫内膜癌肌层浸润深度的评估] (PDF). 中華婦產科雜誌. 2002, 37 (11): 679–82. [永久失效連結]
- ^ 17.0 17.1 樂傑. 妇产科学 第5版. 北京: 人民衛生出版社. 2000: 327. ISBN 9787117038973.
- ^ 18.0 18.1 18.2 18.3 林浩. 子宮內膜癌. cgmh.org.tw.
- ^ 李穎; 王一鵬; 王樹玉. 子宫内膜癌的分子遗传学研究进展. 中國優生與遺傳雜誌. 2006, 14 (4) [2014-01-04]. (原始內容存檔於2014-01-04).
- ^ 20.0 20.1 20.2 20.3 20.4 Oldenburg C.S. et al. The relationship of body mass index with quality of life among endometrial cancer survivors: a study from the population-based PROFILES registry. Gynecologic Oncology, 129 (1), April 2013, page 216–21, PMID 23296262 (頁面存檔備份,存於網際網路檔案館).
- ^ J.C.E. Underwood and S.S. Cross. General and Systemic pathology. London: Elsevier (Churchill Livingstone). 2009. ISBN 978-0-443-06889-8.
- ^ 22.0 22.1 高荔; 孔偉. 乳腺癌分子靶点药物作用途径研究进展. 山東醫藥. 2011, (51(39)) [2014-01-04]. (原始內容存檔於2014-01-04).
- ^ Goodman, ET; et al. Diet, body size, physical activity, and the risk of endometrial cancer. Cancer Res. 1997, 57 (22): 5077–85. PMID 9371506.
- ^ Friedenreich, CM; Neilson, HK, Lynch, BM. State of the epidemiological evidence on physical activity and cancer prevention. European journal of cancer (Oxford, England : 1990). September 2010, 46 (14): 2593–2604. PMID 20843488. doi:10.1016/j.ejca.2010.07.028.
- ^ Yamazawa, K; Shimada, H; Hirai, M; Hirashiki, K; Ochiai, T; Ishikura, H; Shozu, M; Isaka, K. Serum p53 antibody as a diagnostic marker of high-risk endometrial cancer. American journal of obstetrics and gynecology. 2007, 197 (5): 505–7. PMID 17980190. doi:10.1016/j.ajog.2007.04.033.
- ^ 魏志敏; 姜天福, 孫顯路, 孫惠安, 紀祥瑞. 子宫内膜样腺癌p53, c-erbB-2, CD44v6 和雌孕激素受体联合检测的临床意义 (PDF). 青島大學醫學院學報. 2004, 40 (1) [2014-01-04]. (原始內容 (PDF)存檔於2014-01-04).
- ^ Dotters, DJ. Preoperative CA 125 in endometrial cancer: is it useful?. American journal of obstetrics and gynecology. 2000, 182 (6): 1328–1334. PMID 10871446. doi:10.1067/mob.2000.106251.
- ^ 李云云; 張軼清, 張正榮, 鄭飛雲. 血清CA125 水平及p53 蛋白在子宫内膜癌中的表达及其临床意义 (PDF). 實用醫學雜誌. 2005, 21 (10) [2014-01-04]. (原始內容 (PDF)存檔於2014-01-04).
- ^ 美國癌症協會. How is endometrial cancer staged?. 美國癌症協會. [2014-01-04]. (原始內容存檔於2015-11-19).
- ^ 林仲秋; 吳珠娜. FIGO 2009 外阴癌, 宫颈癌和子宫内膜癌新分期解读 (PDF). 國際婦產科學雜誌. 2009, 36 (5): 411–2 [2014-01-04]. (原始內容 (PDF)存檔於2011-06-27).
- ^ 31.0 31.1 子宮內膜癌 - Endometrial Cancer. canceraway.org.tw (中文(臺灣)).
- ^ 子宫内膜癌卵巢转移危险因素及保留卵巢的可行性探讨 (PDF). 實用婦產科雜誌. 2005, 21 (12): 741–2 [2014-01-04]. (原始內容 (PDF)存檔於2017-12-05).
- ^ 蔣慶春; 來婷. Ⅰ期子宫内膜癌腹膜后淋巴结清除术的探讨. 中國實用婦科與產科雜誌. 1999, (6): 363–4頁 [2014-01-04]. (原始內容存檔於2020-05-25).
- ^ 白延青; 趙紅衛, 隋龍, 呂美雅, 陳良, 馮金輝. 三种子宫切除术式的评价 (PDF). 現代婦產科進展. 2001, 10 (3): 141–2 [2014-01-04]. (原始內容 (PDF)存檔於2017-12-05).
- ^ 溫宏武; 張麗敦. 盆腔淋巴清扫术对子宫内膜癌预后的影响 (PDF). 中華婦產科雜誌. 2004, 39 (3): 152–5 [2014-01-04]. (原始內容 (PDF)存檔於2017-12-05).
- ^ Chong, I; Hoskin, PJ. Vaginal vault brachytherapy as sole postoperative treatment for low-risk endometrial cancer. Brachytherapy. 2008, 7 (2): 195–9. PMID 18358790. doi:10.1016/j.brachy.2008.01.001.
- ^ 陳春林; 劉萍; 馬奔, 梁立治, 杜洪, 劉佩鳴. 子宫内膜癌介入治疗前后癌组织的病理学改变 (PDF). 中國實用婦科與產科雜誌. 2003, 19 (7): 417–8 [2014-01-04]. (原始內容 (PDF)存檔於2017-12-05).
- ^ Santin AD, Bellone S, Roman JJ, McKenney JK, Pecorelli S. Trastuzumab treatment in patients with advanced or recurrent endometrial carcinoma overexpressing HER2/neu. Int J Gynaecol Obstet. 2008, 102 (2): 128–131. PMID 18555254. doi:10.1016/j.ijgo.2008.04.008.
- ^ 39.0 39.1 39.2 39.3 39.4 39.5 39.6 39.7 Nicolaije KA, Ezendam NP, Vos MC, Boll D, Pijnenborg JM, Kruitwagen RF, et al. Follow-up practice in endometrial cancer and the association with patient and hospital characteristics: a study from the population-based PROFILES registry. Gynecologic Oncology. May 2013, 129 (2): 324–331. PMID 23435365. doi:10.1016/j.ygyno.2013.02.018.
- ^ American Cancer Society. How Is Endometrial Cancer Staged?. 2009-10-22 [2010-03-09]. (原始內容存檔於2015-11-19).
- ^ Ezendam N.P. et al. Health Care Use Among Endometrial Cancer Survivors: A Study From PROFILES, a Population-Based Survivorship Registry. International Journal of Gynecological Cancer, Epub ahead of print, July 22, 2013, PMID 23881102 (頁面存檔備份,存於網際網路檔案館).
- ^ Husson O. et al, The relation between information provision and health-related quality of life, anxiety and depression among cancer survivors: a systematic review, Ann Oncol, 22, 2011, page 761–72
- ^ Nicolaije K.A. et al. Endometrial cancer survivors are unsatisfied with received information about diagnosis, treatment and follow-up: A study from the population-based PROFILES registry, Patient education and counseling, 88(3), Sep 2012, page 427–35, PMID 22658248 (頁面存檔備份,存於網際網路檔案館)
- ^ Van de Poll-Franse L.V. et al. The impact of a cancer Survivorship Care Plan on gynecological cancer patient and health care provider reported outcomes (ROGY Care): study protocol for a pragmatic cluster randomized controlled trial. Trials, 5 (12). 2011 Dec, page 256, PMID 22141750 (頁面存檔備份,存於網際網路檔案館)
- ^ Di Cristofano, Antonio; Ellenson, Lora Hedrick. Endometrial Carcinoma. Annual Review of Pathology: Mechanisms of Disease. February 2007, 2 (1): 57–85. doi:10.1146/annurev.pathol.2.010506.091905.